Reanimación cardiopulmonar pediátrica
PARADA CARDIORRESPIRATORIA
Definición. Interrupción brusca, generalmente inesperada y potencialmente reversible de la ventilación y la circulación. Las formas de presentación pueden ser respiratoria y cardíaca1-4.
La parada cardiorrespiratoria (PCR) es más frecuente en recién nacidos (RN) y menores de 1 año. En cuanto a la etiología, el origen respiratorio es más habitual que el cardíaco en la edad pediátrica.
EDADES PEDIÁTRICAS EN RCP
Uno de los conceptos fundamentales en las maniobras de RCP son las edades pediátricas de la misma1,4.
Recién nacido: se considera al niño en el periodo inmediato tras el nacimiento.
Lactante: niño después del periodo inmediato tras el nacimiento hasta los 12 meses.
Niño: desde el año hasta el comienzo de la pubertad.
Adulto: paciente cuya edad supera la pubertad.
ETIOLOGÍA DE PCR:
Las causas de PCR en la infancia pueden clasificarse en dos categorías:
En niños sanos: accidentes, síndrome de muerte súbita del lactante (SMSL).
En niños con enfermedades: respiratorias, circulatorias y cardíacas1,5,6.
CRITERIOS DE APLICACIÓN DE LA RCP
Siempre que exista PCR excepto en:
Evolución terminal de enfermedad incurable.
Presencia de signos evidentes de muerte biológica.
PCR de más de 30 minutos de duración (excepciones: ahogamiento en agua fría)
ANTE LA DUDA INICIARLA SIEMPRE
CRITERIOS DE SUSPENSIÓN DE LA RCP
Objetivos cumplidos
Enfermedad incurable
Más de 30’ de RCP sin observar signos vitales ni ritmo organizado en ECG.
Excepciones:
Ahogamiento en agua fría
Intoxicación por drogas supresoras SNC
Hipotermia
RN con APGAR 0 tras 10’ de RCP1
RCP BÁSICA:
DEFINICIÓN
Conjunto de medidas estandarizadas que permiten identificar si el niño está en parada cardiorrespiratoria (PCR), así como sustituir y después restaurar la ventilación y la circulación espontánea, cuando no se dispone de medios técnicos1-4.
OBJETIVOS
Iniciar la RCP básica en los primeros 4 minutos posteriores a la PCR.
Mantenimiento de la ventilación, oxigenación y circulación hasta que pueda realizarse la RCP avanzada.
¿QUÉ IMPORTANCIA TIENE?
Es eficaz.
Aplicable por cualquier persona entrenada.
Realizable en cualquier sitio.
¿QUIÉN DEBE REALIZARLA?
Personal Sanitario: Médicos, enfermeros, auxiliares.
Equipos de Emergencias: Bomberos, Policía, Protección Civil, etc.
Educadores.
Familiares.
Cualquier persona entrenada.
SOPORTE VITAL BÁSICO EN PEDIATRÍA
Garantizar la seguridad del reanimador y del niño. (fig.1)
Comprobar el estado de consciencia del niño. Hablarle en voz alta o gritar, llamar por su nombre, en niños y pellizcos o pequeñas sacudidas, con control cervical si hay sospecha de traumatismo. (fig.1 y tabla 1)
A) Si el niño responde, verbalmente, llorando o moviéndose: (fig.1. y tabla 1)
Dejar al niño en la posición en que se le ha encontrado (a menos que esté expuesto a algún peligro adicional).
Comprobar su estado y pedir ayuda.
Revaluar su situación de forma periódica.
B) Si el niño responde, verbalmente, llorando o moviéndose:
Gritar pidiendo ayuda
Con cuidado, girar al niño y colocarlo en decúbito supino
Abrir vía aérea (maniobra fuente-mentón o tracción mandibular en caso de indicio de lesión cervical)
Manteniendo la vía aérea abierta, “mirar”, “escuchar” y “sentir” si la respiración es normal, colocando la cara cerca de la cara del niño y mirando hacia su pecho (no más de 10 segundos para decidir).
A. Si el niño respira con normalidad.
Colocar al niño en posición de seguridad
Pedir ayuda ( enviar a alguien o ir uno mismo)
Comprobar de forma periódica que el niño sigue respirando
B. Si la respiración no es normal o el niño no respira.
Si existe cuerpo extraño que obstruya la vía aérea extraer con cuidado
5 insuflaciones de rescate
Comprobar los signos de circulación o signos vitales. (máximo 10 segundos) Los signos vitales incluyen cualquier movimiento, tos, respiración normal, pulso.
A) Si se comprueba claramente la presencia de signos vitales:
Continuar con las respiraciones si son necesarias hasta que el niño recupere una respiración adecuada por sí mismo.
Si el niño respira pero permanece inconsciente, colocarlo en posición de seguridad (teniendo las precauciones necesarias si existe sospecha de traumatismo).
Reevaluar al niño frecuentemente.
7. B) Si Ausencia de signos vitales:
En caso de no percibir signos vitales se deben comenzar las compresiones torácicas.
Coordinar las insuflaciones con compresiones torácicas (15 compresiones y 2 insuflaciones). (fig.1 y tabla1)
¿Cuando llamar para pedir ayuda?
Cuando haya más de un reanimador.
Si sólo hay un reanimador, éste debe iniciar la RCP durante 1 minuto o 5 ciclos de RCP básica antes de ir a buscar ayuda.
Si se sospecha que el origen de la parada es cardiaco (excepcional en edad pediátrica) se debe llamar primero para pedir ayuda y a continuación empezar RCP. En estos casos es posible que el niño necesite desfibrilador.
|
Secuencia de actuación |
RN |
Lactante |
Niño |
|
1. Pedir ayuda |
-Un reanimador: 1 min -Dos reanimadores: inmediatamente |
-Un reanimador: 1 min -Dos reanimadores: inmediatamente |
-Un reanimador: 1 min -Dos reanimadores: inmediatamente |
|
2. Comprobar consciencia |
Dar calor, secar y estimular |
|
|
|
3. Abrir la vía aérea |
-Maniobra frente-mentón sin hiperextensión del cuello |
-Maniobra frente-mentón sin hiperextensión del cuello -Tracción o elevación de la mandíbula si trauma cervical |
-Maniobra frente-mentón sin hiperextensión del cuello -Tracción o elevación de la mandíbula si trauma cervical |
|
4. Comprobar respiración |
-Comprobar respiración, FC y color. -Si respira, está sonrosado y FC > 100 lpm: nada
|
-Ver, oír, sentir -Si respira: posición de seguridad |
-Ver, oír, sentir -Si respira: posición de seguridad |
|
5. Ventilar |
Si apnea o FC < 100 lpm: ventilar |
-Boca a boca-nariz -5 insuflaciones de 1 segundo -Si no eleva el tórax: recolocar vía aérea |
-Boca a boca -5 insuflaciones de 1 segundo -Si no eleva el tórax: recolocar vía aérea |
|
6. Pulsos |
-Umbilical -Si FC< 60 masaje cardíaco |
-Braquial -Si pulso seguir ventilando 12-20 lpm
|
-Carotídeo -Ver, oír, sentir -Si respira: posición de seguridad |
|
7. Masaje cardíaco |
-Abrazando el tórax con las 2 manos o con 2 dedos en el 1/3 inferior del esternón -3/1 |
-Abrazando el tórax con las 2 manos o con 2 dedos en el 1/3 inferior del esternón -Personal sanitario 15/2 -Población general 30/2 |
-Una o dos manos en el 1/3 inferior del esternón -Personal sanitario 15/2 -Población general 30/2 |
Tabla 1. Algoritmo práctico de maniobras de reanimación básica en pediatría.
Modificado de Moriano A. Form Act Pediatr Aten Prim. 2013.
Lpm: latidos por minuto.
OBSTRUCCIÓN DE LA VÍA AÉREA POR UN CUERPO EXTRAÑO
Se debe sospechar una obstrucción de la vía aérea por un cuerpo extraño (OVACE) si el inicio es brusco y no hay otro signo de enfermedad y si existe antecedente de estar comiendo o jugando con objetos pequeños inmediatamente antes del inicio de los síntomas.
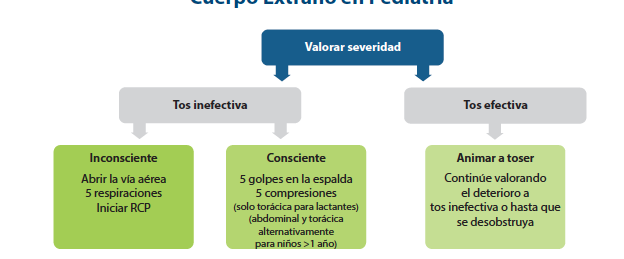
Fig 2. Algoritmo Obstrucción por cuerpo extraño. Tomado de Monsieurs KG, et al. European Resuscitation Council Guidelines for Resuscitation 2015.Section 1. Executive summary. 2015
RCP AVANZADA
Definición
Conjunto de medidas aplicables por personal especializado y entrenado para el tratamiento de la PCR.
Requiere la disponibilidad de material especifico.
Su objetivo es la oxigenación y perfusión rápida de los órganos vitales.1,6-8
El orden de la valoración e intervención en cualquier niño gravemente enfermo debe seguir la secuencia de prioridades ABCDE.
A: vía aérea
B: respiración
C: circulación
D: discapacidad (neurológico)
E: exposición
Secuencia de RCP avanzada.
Vía aérea y ventilación.
Soporte circulatorio (acceso vascular y administración de fármacos y fluidos).
Monitorización precoz para diagnóstico y tratamiento de las arritmias.
|
|
< 6 m |
6-12 m |
1-2 a |
2-5 a |
5-8 a |
>8 a |
|
Cánula orofaringea |
0 |
1 |
2 |
3 |
4 |
5 |
|
Mascarilla facial |
Redonda (RN) |
Triangular o redonda (lactantes) |
Triangular (niños) |
Triangular (niños) |
Triangular (niños) |
Triangular (adulto pequeño) |
|
Bolsa autoinflable |
500 ml |
500 ml |
500 ml |
1600-2000 |
1600-2000 |
1600-2000 |
|
Tubo endotraqueal |
3.5-4 |
4 |
4-4.5 |
4+(edad/4) |
4+(edad/4) |
4+(edad/4) |
|
Cm. por boca |
Nº tubo x 3 (10-12) |
Nº tubo x 3 (12) |
Nº tubo x 3 (13-14) |
Nº tubo x 3 (14-16) |
Nº tubo x 3 (16-18) |
Nº tubo x 3 (18-22) |
|
Laringoscopio |
Recta o curva Nº 1 |
Curva Nº 1 |
Curva Nº 1-2 |
Curva Nº 2 |
Curva Nº 2-3 |
Curva Nº 2-3 |
|
Pinza Magill |
Pequeña |
Pequeña |
Pequeña o mediana |
Mediana |
Mediana o grande |
Grande |
|
Sonda aspiración |
6-8 |
8-10 |
8-10 |
10-12 |
12-14 |
12-14 |
Tabla 2. Material necesario RCP en función de la edad del niño
Circulación. Un acceso vascular es esencial para poder administrar fármacos y líquidos. La vía venosa periférica debe conseguirse en menos un minuto, si no es posible se canalizará directamente la vía intraósea (IO). La vía endotraqueal no se recomienda para la administración de fármacos, pero si no puede obtenerse la vía IO y el paciente está intubado se administrarán los fármacos por vía traqueal, intentando canalizar una vía venosa lo antes posible. Si no hay vía endotraqueal se canalizará una vía venosa central, preferentemente la femoral, puesto que es la que menos interfiere en las maniobras de RCP. Los fármacos que se pueden administrar vía endotraqueal son MELAN (M: midazolam; E: epinefrina o adrenalina; L: lidocaína; A: atropina y N: naloxona).1,4,6-8 (fig 3)
Los cristaloides isotónicos (suero salino fisiológico o ringer lactato), son los líquidos recomendados para la reanimación inicial en lactantes y niños con cualquier tipo de shock.
Bibliografía:
Monsieurs KG, Noolan JP, Bossaert L, Greif R, Maconochie I, Nokolaou NI, et al. European Resuscitation Council Guidelines for Resuscitation 2015.Section 1. Executive summary. 2015; 95: 1-80. http://dx.doi.org/10.1016/j.resuscitation.2015.07.038
Biarent D, Bingham R, Eich C, López-Herce J, Maconochie I, Rodríguez-Nuñez A, et al. European Resuscitacion Council Guidelines for Resuscitacion 2010. Section 6. Paediatric life suport Resuscitation. 2010; 81: 1364-88.
Biarent D, Bingham R, Richmond S, Maconochie I, Wyllie J, Simpsons S, et al. European Resuscitation Council Guidelines for Resuscitation 2005. Section 6. Paediatric life suport Resuscitation. 2005; 67: S97-133.
Moriano A. Algoritmos prácticos de las maniobras de reanimación básica y avanzada en pediatría. Form Act Pediatr Aten Prim. 2013; 6 (4): 284-9
Nichol G, Leroux B, Wang H, Callaway C, Sopko G, Weisfeldt M, et al. Trial of Continuous or Interrupted Chest Compressions during CPR. N Engl J Med 2015; 373:2203-221.
Hasselqvist-Ax I, Riva G, Herlitz J, Rosenqvist M, Hollenberg J, Nordberg P. Early cardiopulmonary resuscitation in out-of-hospital cardiac arrest. N Engl J Med. 2015; 372: 2307-15.
Rea Td, Fahrebruch C, Culley L, Donohoe R, Hambly C, Innes J, et al. CRP with chest compression alone or with rescue breathing. N Engl J Med. 2010; 363: 423-433.
Samson RA, Nadkarni V, Meaney P, Carey SM, Berg M, Berg RA, et al. Outcomes of In-Hospital Ventricular Fibrillation in Children. N Engl J Med 2006; 354:2328-2339







